Adhérence aux médicaments pour les médecins
La vidéo suivante a été créée pour permettre aux professionnels de la santé de mieux comprendre l’adhésion des patients aux médicaments.
Cette vidéo est présentée en anglais.
Téléchargez le texte anglais de cette page avec des références, en format PDF :
Scénarios à considérer
Scénario 1
Vous évaluez un nouveau patient atteint de polyarthrite rhumatoïde précoce. Vous prescrivez du méthotrexate et de l’hydroxychloroquine par voie orale. Trois mois plus tard, le patient revient sans aucune amélioration. Comment savez-vous que le manque de réponse n’est pas le reflet d’une mauvaise adhésion ?
Scénario 2
Vous suivez un patient atteint de PR en monothérapie biologique qui brûle 2 à 3 fois par année. Les fusées éclairantes sont toujours contrôlées avec un court cours de prednisone et le patient se porte bien pendant quelques mois avant de se tordre à nouveau. Comment savez-vous que ces fusées ne sont pas le reflet d’une mauvaise adhésion à la thérapie ?
Qu’est-ce que l’adhésion ?
L’observance médicamenteuse est définie comme la mesure dans laquelle les patients prennent les médicaments prescrits par leur fournisseur de soins de santé.¹
L’observance est généralement plus élevée chez les patients atteints d’affections aiguës que chez ceux souffrant de maladies chroniques.
La persistance avec les médicaments est décevante faible. Il baisse le plus dramatiquement après les 6 premiers mois de traitement.
Comment mesurer l’adhérence ?
L’observance peut être mesurée à la fois directement et indirectement. La mesure directe de l’observance implique l’observation directe du patient recevant le médicament ou la mesure de la concentration d’un médicament ou de ses métabolites après sa prise par le patient.
En rhumatologie, l’administration de médicaments IV est le meilleur exemple d’une mesure directe. Parmi les autres exemples de mesure directe, mentionnons la mesure des taux de phénytoïne chez les patients épileptiques ou la mesure des taux de tacrolimus chez les patients transplantés.
En ce qui concerne les DMARD oraux et les produits biologiques SC, il nous reste généralement des mesures indirectes de l’observance. Les exemples incluent l’interrogatoire direct d’un patient, le comptage des pilules ou la vérification de la réponse clinique. Le problème avec les mesures indirectes est qu’elles surestiment souvent l’observance.
Quels sont les schémas courants de non-observance ?
Il est important de se rendre compte que l’adhésion aux médicaments est une caractéristique dynamique et qu’elle n’est pas stable au fil du temps. Un patient peut être parfaitement adhérent au début du traitement, mais la fatigue au fil du temps en termes de doses manquantes et de ne pas respecter les prescriptions en temps opportun. Dans cette optique, il y a trois éléments clés de l’adhésion à considérer :
- Initiation : Est-ce que le patient remplit réellement la prescription et initie le traitement ?
- Exécution : S’ils initient un traitement, prenent-ils le médicament tel qu’il est prescrit ?
- Persistance : Continuent-ils et persistent-ils avec le médicament au fil du temps ?
Par exemple, un patient parfaitement adhérent commencerait le traitement dès qu’il est prescrit, prenait le médicament exactement comme indiqué sans retarder ni manquer de doses, et persisterait avec le traitement à long terme. Mais que se passe-t-il dans la vraie vie ? Que nous disent les données ?
Environ un tiers des patients sont toujours adhérents. Parmi ceux qui sont constamment adhérents, environ la moitié se rapprochent de l’observance parfaite et l’autre moitié prend presque toutes les doses, mais avec une certaine irrégularité temporelle². D’autre part, environ un tiers des patients sont systématiquement non observants. Parmi les patients non adhérents, environ la moitié ont un congé médicamenteux mensuel ou plus souvent, avec des omissions fréquentes de doses, et l’autre moitié prend peu ou pas de doses tout en donnant l’impression d’une bonne adhérence.² Le tiers restant des patients se retrouve au milieu de la boîte. Ces patients vont de l’absence d’une dose quotidienne occasionnelle et présentent certaines incohérences temporelles, à la prise de congés médicamenteux trois à quatre fois par an avec omission occasionnelle de doses².
Pour vos patients atteints de PR qui sont mal contrôlés, la vraie clé est de déterminer où ils tombent sur le spectre d’adhérence. Cela peut être difficile. Dans cette situation, il y a trois choses que vous devez probablement considérer :
- Quels sont les facteurs de risque de non-observance ?
- Comment pouvez-vous déterminer le non-respect ?
- Quelles stratégies pouvez-vous mettre en œuvre pour promouvoir l’adhésion ?
Quels sont les facteurs de risque de non-observance ?
Pour tout rhumatologue pratiquant, les facteurs de risque de non-observance sont quelque peu intuitifs. Il est important de reconnaître l’association avec l’observance des médicaments lorsque ces situations surviennent. Considérez les scénarios suivants et demandez-vous si vous pouvez vous rapporter compte tenu de votre expérience clinique.
- Le patient déprimé ou déficient cognitif qui n’observe pas l’observance parce qu’il oublie ses médicaments ou qu’il est confus à propos de ses médicaments.
- Un patient qui manque de perspicacité et qui ne comprend vraiment pas la nature ou la gravité de sa maladie peut être moins susceptible d’adhérer au traitement. Ce sont des patients qui peuvent minimiser leur maladie afin de faire face à la situation : « C’est juste mon arthrite, donc ce n’est pas grave si j’oublie mon médicament ».
- Un patient qui ne croit pas au traitement conventionnel et qui préfère utiliser une approche naturelle.
- Un patient avec qui vous avez du mal à établir une relation de confiance ou qui a peut-être eu un effet secondaire grave à un médicament qui a érodé la confiance dans votre relation.
- Un patient qui ne prend pas de rendez-vous de suivi ou qui manque des rendez-vous. Le patient qui tombe hors de votre radar et se présente 2 ans plus tard dans un état terrible.
- Les patients qui ont des obstacles à l’obtention de médicaments tels que le coût. Le scénario le plus évident est celui du patient sans couverture médicale que vous essayez de faire avancer un algorithme thérapeutique.
- Patients qui ont des obstacles aux soins. Peut-être qu’ils ont des problèmes de transport comme un long trajet vers votre bureau ou qu’ils doivent compter sur d’autres pour le transport. Leur horaire de travail les rend peut-être difficiles à assister à des rendez-vous réguliers.
- L’utilisation de schémas thérapeutiques complexes peut également entraîner une mauvaise observance. Commencer une « trithérapie » lors de la première visite est assez convaincant d’un point de vue scientifique. Cependant, peut-être qu’une approche échelonnée structurée pour initier une polythérapie peut améliorer l’observance à long terme ?
Comment pouvez-vous déterminer la non-observance chez les patients qui ne répondent pas ?
Il est important de toujours considérer l’adhésion au traitement lorsqu’un patient ne répond pas. La détermination de l’adhésion aux médicaments intraveineux surveillés comme le rituximab, l’abatacept, la remicade ou le tocilizumab est simple étant donné la capacité d’observer directement le traitement.
Pour les médicaments oraux et sous-cutanés, la suggestion la plus simple et la plus pratique pour les rhumatologues consiste simplement à demander aux patients, sans jugement, combien de fois ils manquent des doses. Malheureusement, il n’est ni fiable ni valide d’essayer d’évaluer l’observance au moyen d’un simple interrogatoire. Les patients veulent généralement faire plaisir à leur médecin et disent souvent ce qu’ils pensent que leur médecin veut entendre. Cependant, cela peut être rassurant pour le patient lorsque le médecin lui demande : « Je sais qu’il doit être difficile de prendre tous vos médicaments régulièrement. Combien de fois vous manquez de les prendre ? » Un patient qui admet une mauvaise adhésion est généralement franc. Il est également important de demander au patient s’il a des effets secondaires sur ses médicaments, s’il sait pourquoi il prend les médicaments et quels sont les avantages de les prendre, puisque ces questions peuvent souvent exposer une mauvaise observance.
Des instruments validés ont été développés pour mesurer la non-observance. Ces instruments ont tendance à prendre plus de temps à administrer et à évaluer qu’une simple question et leur utilité dans les interactions cliniques de routine peut être limitée. Cependant, ils peuvent être plus sensibles lorsqu’il s’agit d’identifier la non-observance. Le questionnaire de conformité et de rhumatologie (CQR) est un instrument spécifique à la rhumatologie qui a été développé pour mesurer l’adhésion des patients aux régimes médicamentaires⁴. Ce questionnaire a été initialement développé et validé auprès de 32 patients au moyen d’entretiens semi-standardisés. Malheureusement, la pondération égale des éléments de ce questionnaire n’a pas donné de bons résultats par rapport à la conformité médicamenteuse mesurée électronique.5 Lorsque les 19 éléments ont été pondérés de manière différentielle à l’aide d’une analyse discriminante, la sensibilité a été bien meilleure pour ce qui est de détecter une adhésion « < » 80 %. Cependant, l’utilisation du CQR en milieu clinique nécessite un calcul complexe. Cela limite vraiment l’utilité du CQR dans la pratique clinique.
Les deux autres échelles d’adhésion couramment utilisées sont le Morisky Adhésion Questionnnaire (MAQ) 6 et le Medication Adhésion Report Scale (MARS). Tout comme le CQR, ces deux échelles sont performantes par rapport aux entretiens semi-standardisés, mais peu performantes par rapport à la conformité médicamenteuse mesurée électroniquement.
Bien qu’une grande variété de mesures subjectives aient été créées pour évaluer l’observance, il n’existe pas d’étalon-or. L’observance signalée par les patients est peu corrélée avec les mesures de médicaments électroniques et le nombre de pilules.
Comme nous l’avons souligné plus haut, il n’est ni fiable ni valide d’essayer d’évaluer l’observance du patient au moyen d’un simple interrogatoire. Vous pouvez demander à vos patients s’ils prennent leurs médicaments. S’ils sont véridiques et vous disent qu’ils ne le sont pas, alors ils sont probablement honnêtes. S’ils vous disent qu’ils prennent tous leurs médicaments et qu’ils manquent rarement, alors vous ne savez vraiment pas. Il est important de se rappeler que 1/3 des patients prennent la plupart de leur médicament, 1/3 fonctionnent équitablement et 1/3 sont mal adeptes. L’astuce est d’essayer d’identifier le groupe dans lequel votre patient tombe. En pensant pratiquement, si le patient se porte vraiment bien avec une maladie stable, pas de progression radiographique et pas de fusées éclairantes, il n’est probablement pas nécessaire de s’enquérir de l’adhésion. L’adhérence devient vraiment importante pour le patient qui se débrouille de façon chronique ou qui subit des éruptions fréquentes. Chez ces patients, y a-t-il d’autres indices que vous pouvez utiliser pour taquiner les problèmes potentiels liés à l’observance ?
- Le moment et le nombre de renouvellements d’ordonnances peuvent être un indice de non-observance, bien que ces informations ne soient pas facilement disponibles. Pensez au patient qui vous dit qu’il prend tous ses médicaments alors que cette prescription de 6 mois a réussi à durer 12 mois.
- Demandez au patient comment il prend ses médicaments. S’ils ont de la difficulté à expliquer, cela peut être un indice d’une mauvaise observance. Un rhumatologue a déclaré : « Je leur demande quel jour ils prennent leur méthotrexate. S’ils doivent y réfléchir ou hésiter, je sais qu’ils ne le prendront peut-être pas. »
- Pensez au patient qui a des effets secondaires à de nombreux médicaments antérieurs ou à celui qui a des problèmes avec les médicaments actuels. Je trouve que lorsque des patients m’appellent pour me dire qu’ils veulent arrêter un médicament, pour quelque raison que ce soit, alors ils ont probablement déjà arrêté de le prendre.
- Le patient qui manque fréquemment des rendez-vous ou qui ne réserve pas de suivi régulier est susceptible d’être moins adhérent.
- Tout patient qui ne bénéficie pas d’une couverture médicamenteuse peut également avoir des problèmes d’adhésion.
Quelles stratégies pouvez-vous mettre en œuvre pour améliorer l’observance ?
En tant que rhumatologue, voici quelques stratégies pour vous aider à maximiser l’adhésion de vos patients :
- Sachez que l’observance est en partie prédite par les croyances du patient au sujet des médicaments et de la maladie. Il est important que les rhumatologues apprennent à conseiller correctement les patients sur les risques et les avantages des médicaments, car cela fait vraiment une différence lorsque les patients évaluent les risques et les avantages du traitement. Par exemple, lorsqu’on parle de méthotrexate, il n’est probablement pas productif de dire que « ce médicament peut provoquer une toxicité hépatique », car cela risque d’effrayer le patient. Une autre approche pourrait inclure : « ce médicament peut irriter le foie, mais c’est rare et je vais surveiller cela avec des analyses sanguines régulières ».
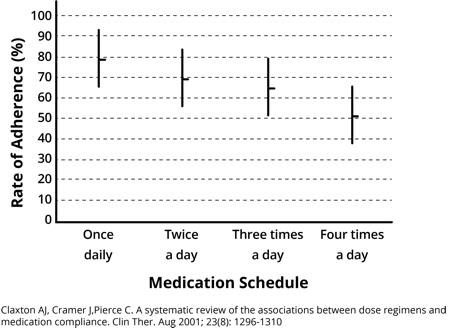
- Faites en sorte que vos régimes médicamenteux soient aussi simples que possible. Si vous avez une option une fois par jour, utilisez-la. Une vaste revue systématique de 76 essais a révélé que l’observance était inversement proportionnelle à la fréquence d’administration et que les patients prenant des médicaments selon un schéma qid atteignaient des taux d’observance moyens de seulement 50 %³.
- Si vous commencez un traitement combiné par ARMM, essayez de le faire par étapes, si possible. Demandez au patient de revenir 2 à 6 semaines après la première visite pour ajouter le médicament suivant, etc. De cette façon, vous pouvez évaluer l’observance du médicament d’origine et obtenir des conseils concernant le second.
- Demandez au patient s’il a un régime d’assurance-médicaments privé ou comment il va payer pour ses médicaments. Découvrez combien les médicaments coûtent chaque année afin que les patients aient une idée de ce qu’ils devraient payer.
- Les plaquettes thermoformées ou les boîtes à dosettes sont utiles pour les patients qui peuvent avoir des problèmes de mémoire ou une déficience cognitive légère.
- Méfiez-vous avec les patients qui manquent les rendez-vous, qui se présentent rarement et ne prennent rendez-vous que lorsqu’ils sont tordus, et ceux qui manquent régulièrement des tests de laboratoire de routine.
Incidence du calendrier des médicaments sur l’observance :
Références
- Osterberg L, Blaschke T. Adhérence aux médicaments. N Engl J Med. août 4 2005 ; 353 (5) :487-497.
- Urquhart J. Le moniteur électronique des événements médicamenteux. Leçons de pharmacothérapie. Pharmacokinet de Clin. Mai 1997 ; 32 (5) :345-356.
- Claxton AJ, Cramer J, Pierce C. Examen systématique des associations entre les schémas posologiques et la conformité aux médicaments. Clin Ter. août 2001 ; 23 (8) :1296-1310.
- de Klerk E, van der Heijde D, van der Tempel H, van der Linden S. Élaboration d’un questionnaire pour étudier la conformité des patients au traitement antirhumatismal. J Rhumatol. Déc 1999 ; 26 (12) :2635-2641.
- de Klerk E, van der Heijde D, Landewe R, van der Tempel H, van der Linden S. Le questionnaire de conformité-rhumatologie comparé à la surveillance électronique des événements médicamenteux : une étude de validation. J Rhumatol. Nov 2003 ; 30 (11) :2469-2475.
- Morisky DE, Green LW, Levine DM. Validité concomitante et prédictive d’une mesure autodéclarée de l’observance du médicament. Soins médicaux. janv. 1986 ; 24 (1) :67-74.
- Fialko L, Garety PA, Kuipers E, et coll. Une étude de validation à grande échelle de l’échelle MARS (Medication Adhérence Rating Scale). Schizophr Rés. mars 2008 ; 100 (1-3) :53-59.
- Butler JA, Peveler RC, Roderick P, Horne R, Mason JC. Mesure de la conformité aux schémas médicamenteux après une transplantation rénale : comparaison de l’auto-évaluation et de l’évaluation du clinicien avec la surveillance électronique. Transplantation. 15 mars 2004 ; 77 (5) :786-789.
Ressources pour les patients
RheumInfo propose également des ressources sur l’adhésion pour les aider à les éduquer sur l’adhésion et les guider sur les stratégies pour les aider à communiquer avec leur médecin, y compris un guide vidéo pour les aider à surmonter les problèmes communs d’adhésion :
Adhérence : s'en tenir à un plan de traitement